Diabète de type 2 ou 1 et activités physiques

Le diabète est facilement régulable par la pratique d’une activité physique
Contrôle et stabilité de la glycémie ont une pertinence significative chez tous les patients diabétiques qui pratiquent une activité physique régulière.
Il existe deux types de diabète : l’un appelé « diabète maigre ou insulinodépendant », l’autre appelé « diabète gras ou non insulinodépendant ».
Le diabète est défini par une glycémie à jeun, supérieure ou égale à 1,26 g/l vérifiée deux fois, ou par une glycémie supérieure ou égale à 2 g/l à n’importe quel moment de la journée.
Les signes cliniques
- amaigrissement,
- fatigue,
- soif,
- polyurie
Le diabète de type I (DID), insulinodépendant, est celui de l’adulte jeune et de l’enfant.
Il est d’origine auto-immune. Il peut se rencontrer toutefois de plus en plus souvent chez les personnes vieillissantes. Ce diabète est dû à un épuisement des producteurs d’insuline.
Le diabète de type II (DNID), non insulinodépendant, apparaît généralement plus tardivement à l’âge adulte confirmé chez les personnes souvent en surcharge pondérale avec une sédentarité marquée.
 Mieux connaître la prise en charge du Diabète de type 2.
Mieux connaître la prise en charge du Diabète de type 2.
Le saviez-vous
Une vaste étude le confirme, l’activité physique réduit le risque de diabète de type 2 (DT2) chez les patients pré diabétiques indépendamment de la perte de poids.
Une étude intitulée DPP comme Diabètes Prévention Programme de plus de 12 ans montre :
- L’incidence du diabète reste inférieure chez les patients actifs quel que soit le changement de poids.
- Une réduction est nette pour chaque MET/heure soit 90 minutes de marche rapide par semaine.
- Moins on est actif au départ, et plus l’on le devient, plus les effets bénéfiques sont visibles.
Plus vous bougez avec une certaine pénibilité, plus vous réduisez les risque de DT2 ! Mais l’objectif reste une perte de poids de 7% grâce à une adaptation nutritionnelle.
Prise en charge du diabète
Elle est essentiellement et exclusivement médicale, aidée par un endocrinologue, un nutritionniste et le médecin traitant, qui mettront en place un traitement avec ou sans insuline, un régime adapté et des conseils afin de limiter les facteurs de risque comme perte de poids, gain de poids, arrêt du tabac, consommation abusive d’alcool, absence d’activité physique, mais plus généralement également l’hypertension artérielle, le cholestérol, et l’obésité.
Le choix du traitement doit être discuté avec le patient en accord avec le médecin traitant.
La Haute Autorité de Santé (H.A.S.) recommande chez les diabétiques de type II (gras, non insulinodépendant), une augmentation des activités physiques au quotidien (marche, escaliers, jardinage …) et une pratique sportive régulière significative type endurance, avec une durée d’exercice de 30 à 60 minutes à raison de trois fois par semaine. Il convient toutefois chez tout diabétique de dépister préalablement à la pratique d’une activité physique une pathologie surajoutée cardio-vasculaire, une atteinte au niveau des yeux, et une atteinte au niveau des pieds.
Dépistage de la neuropathie périphérique
La neuropathie périphérique peut être infraclinique ou symptomatique (troubles sensitifs, troubles moteurs, altération des réflexes ostéotendineux, atteintes des nerfs crâniens). Ces manifestations sont le plus souvent distales et périphériques et prédominent aux membres inférieurs.
Les symptômes témoignant de complications neurologiques à rechercher sont les suivants : des troubles sensitifs prédominant aux membres inférieurs (fourmillements, impatience des membres inférieurs, engourdissements, paresthésies, sensation de brûlure, élancements, picotements s’exacerbant la nuit et atténués par l’exercice musculaire).
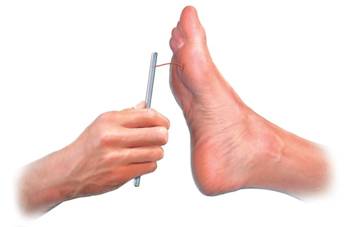
L’examen neurologique comprend notamment la recherche d’une abolition des réflexes ostéotendineux aux membres inférieurs et le test au monofilament Nylon de calibre 5,07 correspondant à l’application d’une force de 10 grammes.
Le questionnaire DN4 peut être utilisé pour diagnostiquer des douleurs neuropathiques. Attention niveau de lecture réservé à des professionnels avertis

Activité physique et diabète
Pour le diabète, la pratique régulière d’une activité physique à des effets bénéfiques sur :
- la glycémie,
- la sensibilité à l’insuline,
- le taux de HDL cholestérol et des lipides circulants,
- la lipolyse et l’activité enzymatique des adipocytes,
- la pression artérielle et l’adaptation cardio-vasculaire à l’effort,
- le contrôle du poids, l’image de soi, et la sensation de bien-être.
Le contrôle et la stabilité de la glycémie ont une pertinence significative chez tous les patients diabétiques, qui pratiquent une activité physique régulière.
Dans le cas d’un diabète de type I, les effets seraient globalement comparables à ceux observés dans l’autre type de diabète. Toutefois, des conseils d’intensité et de volumes de pratiques doivent être donnés en adaptation avec le traitement par l’insuline et un contrôle régulier de la glycémie. L’injection d’insuline ne devrait pas se faire dans les muscles sollicités par l’effort.
Comment éviter l’hypoglycémie ?
Le risque d’hypoglycémie peut survenir en fonction de l’intensité, de la durée de l’effort, du moment de pratique dans la journée, et du type de traitement. Les symptômes de l’hypoglycémie sont souvent mal ressentis par les patients, et passent inaperçus. C’est pourquoi la règle de sécurité impose de contrôler la glycémie.
Focus : le pied et l’activité physique
Le danger est l’apparition, de la neuropathie diabétique périphérique avec :
- une perte de sensibilité des pieds due à une atteinte des nerfs
- une diminution de l’hydratation naturelle du pied engendrant sécheresse, fissures et callosités
- des déformations osseuses du pied résultant en l’apparition de points de pression
Le conflit chausses/chaussettes/sol est un facteur aggravant pouvant conduire à des complications rapides et graves.
Médecin, podologue et pédicure doivent être associé dans cette prévention.
- Attention danger : blessures, coupures, ongles incarnés, ampoules, ecchymoses ou perte de la sensibilité
Conseil du pro
L’utilisation du monofilament de Semmes-Weinstein de 10 g est en une méthode simple pour dépister les troubles de la sensibilité du pied diabétique.
Les recommandations internationales concernant la prévention du pied diabétique précisent l’importance de la réalisation de ce test simple non invasif et facilement reproductible permettant de tester la sensibilité tactile superficielle. Voir la technique et les recommandations
Objectif : bruler 1 000 calories par semaine
Conclusion
Les activités de type endurance sont toujours recommandées. Toutefois, dans le cas d’activités prolongées, contrôler la glycémie reste indispensable. Il est nécessaire de prévoir une adaptation de l’alimentation, avec un apport d’hydrates de carbone chez le sportif trois heures avant effort.
En pratique : L’activité physique améliore la situation métabolique et permet une meilleure régulation du poids pour les diabétiques de type 2 ou 1. Diabétiques : prenez soin de vos pieds.
© IRBMS - Droits de reproduction
► Recevoir notre Newsletter