Activité physique, prévention et traitement des maladies chroniques (Inserm)

Une expertise collective de l’Inserm
Promouvoir la prévention et la prise en charge des maladies chroniques en encourageant tous les acteurs concernés.
Étude réalisée par le Docteur Patrick Bacquaert pour le COPIL « Mieux prescrire l’activité physique sur ordonnance » by IRBMS présidé par le professeur Jean-Paul Francke.
Le contexte
Selon l’INSERM, en France, la part des personnes âgées de 60 ans et plus devrait passer d’un quart en 2015 à un tiers de la population en 2040.
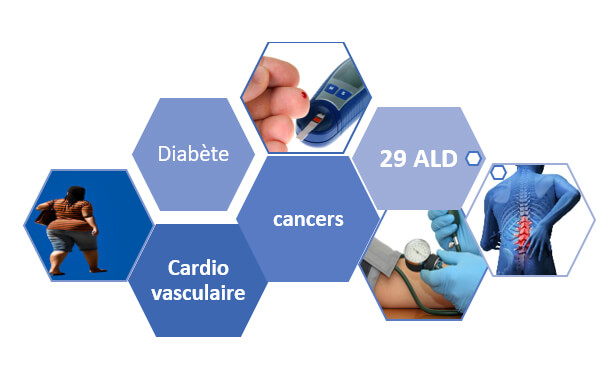
Actuellement, c’est un français sur quatre qui souffre d’une maladie chronique (20 millions de personnes), trois sur quatre après 65 ans. Avec l’augmentation de l’espérance de vie, le nombre de personnes âgées atteintes par les pathologies chroniques ne cesse de progresser.
Ces maladies entraînent des limitations fonctionnelles ayant des répercussions sur leur qualité de vie. Le nombre de personnes dépendantes passerait ainsi de 1,2 million en 2012 à 2,3 millions en 2060.
Améliorer la prévention et la prise en charge des maladies chroniques c’est donc répondre à une urgence majeure de santé publique.
Le COPIL « Mieux prescrire l’activité physique » by IRBMS crée en 2016 et présidé par le Professeur Jean-Paul Francke a pour rôle de promouvoir la prévention et la prise en charge des maladies chroniques en encourageant tous les acteurs concernés par cette thématique.
Selon le rapport de l’OMS de 2010, un large pourcentage des maladies chroniques est accessible à la prévention par des actions sur quatre facteurs de risque principaux :
- Consommation de tabac
- Inactivité physique
- Consommation d’alcool
- Mauvaise alimentation
En France, les estimations actuelles des coûts directs (75 %) et indirects (25 %) de l’inactivité physique sont de l’ordre d’1,3 milliard d’euros.
3 enjeux majeurs sont associés aux travaux présentés dans cette expertise
Le premier enjeu
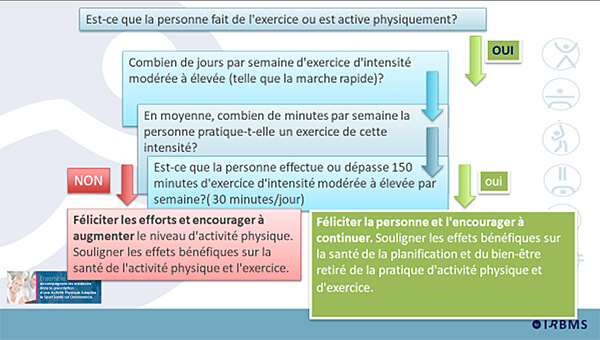
Il ne s’agit pas tant de savoir si on doit recommander une pratique régulière d’activité physique adaptée aux personnes atteintes d’une maladie chronique – il n’y a plus aucun doute sur cette nécessité – mais de déterminer les caractéristiques des programmes les plus efficients selon les aptitudes physiques et les ressources psychosociales des patients, dans la perspective d’obtenir un maximum de bénéfices avec un minimum de risques : quand commencer un programme, quelle pratique, quelle intensité, quelle fréquence, dans quel cadre, avec quelle forme d’intervention ?
MOOC Sport Santé By IRBMS 2017-2018 : La question n’est plus de savoir si l’activité physique est favorable à la santé, car la preuve est faite, mais quelles activités proposer et avec quelle qualification pour obtenir un effet à long terme sur les comportements afin de limiter les conséquences médicales, sociales et économiques de la survenue de maladies chroniques.

Affiche incitative élaborée par l’IRBMS en 2016 avec la collaboration de Dynacare, en vente sur la boutique sport santé de l’IRBMS.
Le deuxième enjeu
Il consiste à identifier les déterminants de l’adoption d’un comportement actif, pérenne et inséré dans les habitudes de vie.
Quel serait l’intérêt d’un programme d’activité physique dont la démonstration d’efficacité a été faite par un essai clinique réalisé dans des conditions idéales, mais qui ne se révélerait ensuite ni approprié ni adopté par les patients ?
Le troisième enjeu
C’est comprendre les mécanismes par lesquels l’activité physique agit de façon générale, en amélioration de la condition physique, mais aussi de façon spécifique selon les pathologies concernées.
Les travaux et le rapport élaboré lors de la 1ère journée Sport Santé 2018 de Reims abordent la nécessité d’établir pathologie par pathologie des protocoles rigoureux et adapté.
Une partie importante de l’expertise décrit pathologie par pathologie les bénéfices/risques de l’activité physique, et l’intérêt en prévention, soin complémentaire ou thérapeutique.
Le groupe d’expert s’appuie sur ces éléments scientifiques pour établir des recommandations de recherche ainsi que des recommandations d’actions destinées aux autorités de santé.
Principales recommandations

Affiche élaborée par l’IRBMS et Dynacare pour les salles d’attente des médecins et en vente sur la boutique sport santé by IRBMS.
1. Prescrire de l’activité physique pour toutes les maladies chroniques étudiées et l’intégrer dans le parcours de soin
Le groupe d’experts considère par conséquent que l’activité physique fait partie intégrante du traitement des maladies chroniques. Il recommande que sa prescription soit systématique et aussi précoce que possible dans le parcours de soin des pathologies étudiées. Il recommande également que l’activité physique soit prescrite avant tout traitement médicamenteux pour la dépression légère à modérée, le diabète de type 2, l’obésité et l’artériopathie oblitérante des membres inférieurs.
Exemples de prescription de l’activité physique :
- Obésité : mettre l’accent sur la diminution du tour de taille comme paramètre de suivi plutôt que sur la perte de poids et proposer des programmes d’activité d’endurance ;
- Diabète de type 2 : privilégier l’association du renforcement musculaire et des activités d’endurance dans des intensités modérées à fortes ;
- Pathologies coronaires : poursuite d’une activité physique régulière d’endurance à optimiser en jouant sur l’intensité de l’exercice ;
- Artériopathie oblitérante des membres inférieurs : la marche est le traitement de première intention ;
- Insuffisance cardiaque : tous les patients peuvent bénéficier d’un programme de ré-entraînement à l’effort quel que soit le degré de sévérité de la pathologie, grâce à un entraînement régulier et progressif. Idéalement, 30 minutes d’activité modérée 5 fois par semaine dans la dernière phase du programme, qui doit être poursuivi tout au long de la vie ;
- Accident vasculaire cérébral (AVC) : réduire l’impact des séquelles neuromusculaires sur la qualité de vie du patient et prévenir les récidives en améliorant les capacités cardiorespiratoires et la force musculaire par une activité physique régulière intégrant la pratique des gestes journaliers ;
- Bronchopneumopathie chronique obstructive (BPCO) : améliorer la qualité de vie et réduire les limitations fonctionnelles liées aux complications grâce à une activité physique régulière pérenne et variée (endurance, renforcement musculaire, natation, tai-chi…) ;
- Asthme : réduire l’importance et la fréquence des crises par l’amélioration du VO2max, de l’endurance et de la capacité d’exercice par des activités d’endurance ;
- Pathologies ostéo-articulaires : prévenir et/ou réduire le handicap et la douleur à travers des programmes d’activité physique adaptée variés et une pratique pérenne ;
- Cancers : améliorer la qualité de vie et réduire les effets secondaires liés au cancer et aux traitements (déconditionnement musculaire, fatigue, intolérance au traitement…) ainsi que les récidives en proposant des programmes combinant endurance et renforcement musculaire ;
- Dépression : prévenir les récidives et améliorer les symptômes dépressifs par des programmes combinant endurance et renforcement musculaire.
2. Adapter la prescription d’activité physique aux caractéristiques individuelles et médicales des patients

Les principales barrières à la pratique de l’activité physique sont en général liées à la pathologie elle-même (douleurs, fatigue, effets secondaires de certains traitements…).
L’enjeu principal est donc d’adapter la pratique à l’état de santé du patient, ainsi qu’à son traitement, ses capacités physiques, ses risques médicaux et ses ressources psychosociales.
Remarque du COPIL by IRBMS : la formation des acteurs doit permettre de répondre à cet enjeu et cela permet de s‘interroger sur l’exigence de formation des acteurs et les conditions d’accueil.
Le groupe d’experts recommande :
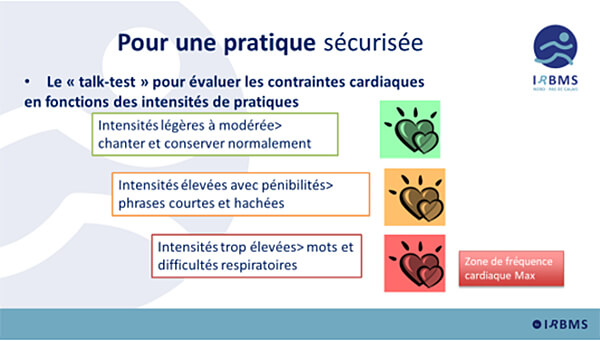
- d’évaluer le niveau d’activité physique du patient par un entretien et/ou des tests simples (ex : test de marche de 6 minutes – tm6) visant à évaluer sa capacité et sa tolérance à l’exercice. Des tests plus complexes (ex : épreuve d’effort cardiorespiratoire) sont requis pour permettre une adaptation de la prescription en terme d’intensité de pratique et pour sécuriser la pratique des personnes les plus vulnérables notamment ;
- de réaliser un suivi de l’évolution de la condition physique et de la tolérance à l’exercice pour adapter la prescription ;
- d’individualiser la prescription d’activité physique en tenant compte du cadre et du type de pratique, de ses modalités (intensité, durée, fréquence), et surtout des préférences et attentes du patient qui conditionnent son intérêt et son plaisir dans la pratique de cette activité ;
- de proposer des programmes personnalisés pour adapter individuellement l’activité physique en fonction de la pathologie, du patient et de son environnement afin de favoriser son adhésion et son observance, en particulier sur le long terme.
3. Organiser le parcours du patient afin de favoriser l’activité physique à toutes les étapes de la pathologie
Le projet de pratique d’activité physique doit intégrer l’ensemble de la trajectoire du patient.
Il est recommandé de concevoir dès le début des soins la préparation et l’identification des éléments lui permettant la poursuite d’une pratique à domicile ou à proximité de son lieu de vie. Il s’agit de permettre au patient de mobiliser immédiatement ses capacités et s’il le souhaite, d’adopter une position active dans son parcours de soins.
4. Associer à la prescription une démarche éducative pour favoriser l’engagement du patient dans un projet d’activité physique sur le long terme
Le groupe d’experts recommande d’articuler les programmes d’activité physique avec les programmes d’éducation thérapeutique et d’initier toute démarche par un bilan éducatif partagé qui invite le patient à identifier ses habitudes de vie, ses besoins, ses possibilités, ses envies, ses freins et ses leviers, la manière dont il aimerait pouvoir être aidé… Il conviendra alors de fixer un objectif et d’identifier les moyens qu’il mobilisera pour l’atteindre. Des bilans de suivi permettront d’ajuster les objectifs et de renouveler les moyens tout au long de ce programme.
Commentaire de l’IRBMS : le sport santé sur ordonnance qui manque de financement n’a pas les moyens de l’ETP ce qui rend difficile la mobilisation des acteurs sur un objectif commun même si l’enjeu de santé publique mériterait comme le précise les experts une telle réalité.
5. Soutenir la motivation du patient dans la mise en œuvre de son projet
Proposer des types de pratiques efficaces mais également ludiques et motivantes doit être un souci constant. L’engagement des personnes atteintes de maladie chronique dans une activité physique régulière est principalement motivé par le plaisir et l’intérêt qu’elles y trouvent mais aussi par leurs croyances en termes de bénéfices perçus, aussi bien pour leur santé physique que pour leur bien-être psychologique.
À l’inverse, le manque de connaissances sur les effets positifs de la pratique l’activité physique, ou des croyances défavorables selon lesquelles celle-ci serait inutile dans la gestion de leur pathologie, peuvent être à l’origine de l’absence d’initiation ou de maintien de sa pratique.
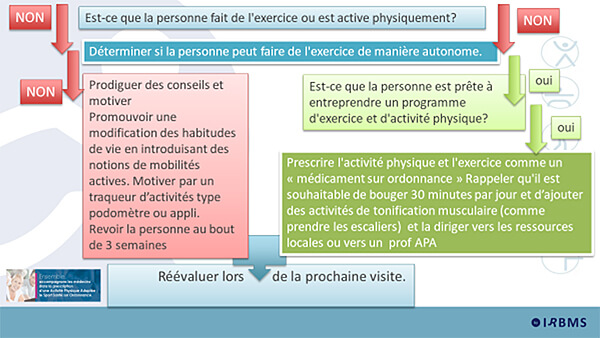
6. Former les médecins à la prescription d’activité physique
La formation à la connaissance théorique et pratique des bénéfices de l’activité physique et des dispositifs d’intervention en activité physique est nécessaire en direction de l’ensemble des professionnels de santé.
L’IRBMS avec un financement ARS et/ou DRDJS propose depuis 2015 une plateforme MOOC Sport Santé qui propose 6 différents MOOC adaptés à la prise en charge pluridisciplinaire.
Par conséquent, le groupe d’experts recommande :
- Une généralisation de modules obligatoires relatifs à la prescription de l’activité physique dans la formation des étudiants en médecine ;
- Une formation continue des médecins avec les mêmes objectifs que ceux de la formation initiale ;
- La participation d’experts de l’activité physique à visée de santé mais aussi d’experts de l’activité physique adaptée dans ces modules de formation pluridisciplinaire ;
- Le développement d’échanges et de réflexions communes entre différentes professions impliquées en faveur de la pratique de l’activité physique adaptée.
7. Former des professionnels de l’activité physique à la connaissance de la pathologie et à l’intégration de l’activité physique dans l’intervention médicale
Le groupe d’experts recommande que les intervenants en activité physique adaptée aient été formés aux compétences suivantes :
- Savoir maîtriser les interactions entre l’activité physique et la pathologie chronique dans la conception de programmes et de séances destinés aux patients ;
- Savoir mettre en œuvre et interpréter des tests spécifiques d’activité physique (complémentaires aux tests médicaux) adaptés aux limitations des personnes ;
- Savoir mettre en œuvre un bilan éducatif partagé pour engager le patient dans une démarche de projet et évaluer avec lui sa motivation et ses freins vis-à-vis de la pratique de l’activité physique, ses habitudes et conditions de vie et ses possibilités d’activité ;
- Savoir concevoir et planifier un programme d’activité physique développant l’autonomie de la personne qui soit adapté aux contre-indications et indications médicales, aux capacités et limitations de la personne, à son niveau de pratique et à ses objectifs ;
- Savoir mettre en œuvre les programmes d’intervention en ajustant la pratique à la progression de la personne et à l’évolution de son état de santé sur la base d’évaluations pertinentes ;
- Savoir développer une démarche d’éducation pour la santé ou d’éducation thérapeutique selon le niveau de qualification et/ou le moment de l’intervention dans le parcours de soins ;
- Savoir mobiliser les techniques de soutien de la motivation et de l’engagement du patient dans son projet personnel ;
- Savoir communiquer avec le patient et l’ensemble des acteurs impliqués dans le parcours personnalisé en respectant les règles de confidentialité ;
- Savoir gérer, mettre en œuvre et intégrer les principes de l’éthique de la relation de soin dans le travail avec le patient ;
- Savoir gérer les conditions de sécurité de la pratique de personnes vivant avec une maladie chronique.
8. Promouvoir des recherches
- Sur les modalités d’interventions et leurs effets ;
- Sur les modalités d’intégration de l’activité physique dans le parcours de soins et ses finalités ;
- Sur la motivation et l’observance à long terme ;
- Sur les outils technologiques ;
- Sur les effets des politiques publiques de santé en faveur de l’activité physique des personnes atteintes de maladies chroniques ;
- Sur les mécanismes physiologiques d’action de l’activité physique en général et par pathologie ;
- Sur les effets synergiques de stratégies combinant alimentation et activité physique.
Pour en savoir plus
Cette expertise est publiée sous le titre « Activité physique. Prévention et traitement des maladies chroniques », Éditions EDP Sciences, janvier 2019, 824 pages, 70 euros. Collection Expertise collective. Commander cet ouvrage.
Groupe d’experts ayant réalisé cette expertise collective :
La coordination de cette expertise a été assurée par le Pôle d’expertise collective de l’Inserm rattaché à l’Institut thématique de Santé publique.
- Julie BOICHE, Laboratoire Epsylon EA 4556, Université Montpellier 1.
- François CARRE, Laboratoire Traitement du signal et de l’image (LTSI) UMR Inserm 1099, Université de Rennes 1.
- Béatrice FERVERS, Département Cancer et Environnement, Centre Léon Bérard.
- Damien FREYSSENET, Laboratoire de Physiologie de l’Exercice – EA4338, Faculté de Médecine, Campus santé Innovation.
- Isabelle GREMY, ORS Ile-de-France.
- Thibaut GUIRAUD, Institut des maladies métaboliques, CV I2MC, Inserm UMR1048 Toulouse, Clinique Cardiocéan.
- Cédric MORO, Inserm UMR1048 Institut des maladies métaboliques, CV (I2MC), CHU Rangueil.
- Christelle NGUYEN, et Serge POIRAUDEAU†, Hôpital Cochin, Service de Rééducation et de Réadaptation de l’Appareil Locomoteur et des Pathologies du Rachis, INSERM UMR-S 1124 – Toxicologie, Pharmacologie et Signalisation Cellulaire, Université Sorbonne Paris Cité.
- Grégory NINOT, Université de Montpellier, Epsylon EA4556, Plateforme Universitaire CEPS.
- Claire PERRIN, UFR Staps, CRIS-EA647/AP et Vulnérabilité, Université Claude Bernard Lyon 1.
- Alain VARRAY, Laboratoire Movement to Health (M2H), Neuroplasticité et réhabilitation, Université de Montpellier, EuroMov.
- Agnès VINET, Laboratoire de Pharm-Ecologie Cardiovasculaire (LAPEC) EA 4278, Université d’Avignon, Pôle sportif universitaire et de recherche.
- Guillaume WALTHER, Laboratoire de Pharm-Ecologie Cardiovasculaire (LAPEC) EA 4278, Université d’Avignon, Pôle sportif universitaire et de recherche.
© IRBMS - Droits de reproduction
► Recevoir notre Newsletter